角膜会并发症治疗刘小伟教授:屈光术后持续角膜水肿病例分享
编者按
近年来,随着准分子激光角膜屈光手术的普遍开展,其术后并发症也时有发生。而术后持续性的角膜水肿严重影响患者的视力,如处理不当,会对视力引起严重的不良后果。在第15届全国角膜及眼表疾病学术大会暨第8届全国角膜屈光手术大会上,来自北京协和医院的刘小伟教授与我们分享了2例屈光术后持续角膜水肿的病例,提高大家对这种并发症的认识和了解其主要诊疗原则提供了帮助。

专家简介
刘小伟,副主任医师,医学博士,从事眼科工作十几年,有扎实的临床功底,主要从事角膜、结膜疾病、白内障、青光眼等方面的临床工作和基础研究。擅长角膜移植手术、白内障手术及其他眼前节手术及部分眼后节手术。

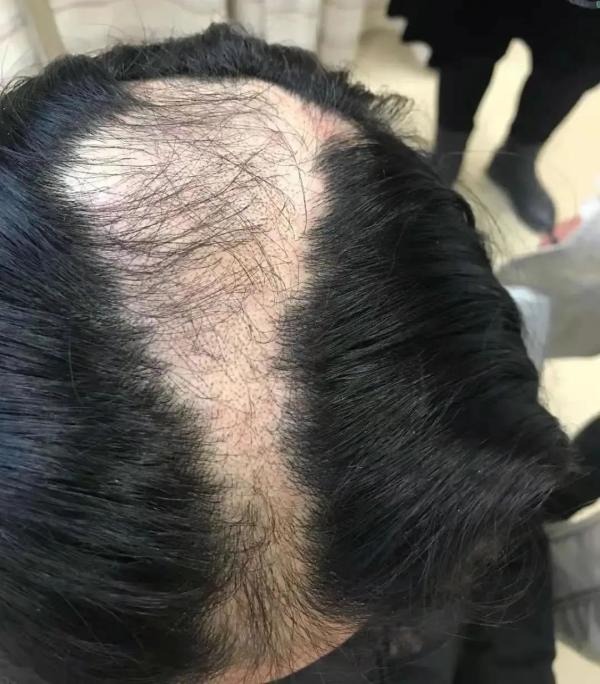
男,23岁 ,LASIK术后3+年,右眼意外受线弹伤后视力下降12天。临床表现:视物模糊、疼痛、流泪。当地诊断:双眼LASIK术后、右眼角膜水肿治疗,经氧氟沙星、重组牛碱性成纤维细胞生长因子滴眼液点眼12d未见好转。
入院检查:BCVA:右0.1,左1.2,眼压:右16mmHg,左14mmHg。右结膜混合充血,下方角膜雾状水肿,隐见5点至8点角膜后色素沉着,瓣下上皮植入,角膜瓣7点位置可见小裂口,其余窥不清。诊断为LASIK术后、右眼角膜外伤、右角膜瓣层间上皮植入、右角膜水肿。
治疗方案:右眼点左氧氟沙星滴眼液qid、硫酸阿托品眼膏qn—3天无改善。选择行角膜伤口探查+角膜瓣层间上皮刮除术。
术中:用虹膜恢复器沿角膜瓣缘创口钝性分离板层角膜,用无齿镊轻轻揭开角膜瓣,发现瓣下角膜深板层裂伤4毫米,7点虹膜贯通伤口,前房消失。深板层角膜伤口1针,角膜瓣复位,戴角膜接触镜,加压包扎。
术后1d:右视力0.8,结膜充血减,角膜水肿消退,角膜瓣对位整齐,瓣下深板层角膜伤口对合好,缝线在位,前房不浅,虹膜伤口可见,瞳孔圆,给予妥布霉素地塞米松、聚乙二醇滴眼液qid,氧氟沙星眼膏qn。术后1w:视力0.8,20mmHg,球结膜无充血,角膜颞下方轻度局限水肿,伤口对合好,缝线在位,瞳孔圆,眼前节OCT示:角膜瓣与基质床对位好,伤口愈合紧密。

图1.角膜裂伤缝合术后
病例讨论1、LASIK术后角膜的抵抗力下降,因避免外伤,对于高危职业者可以选择表层手术包括PRK、LASEK和EP-LASIK,以提高角膜屈光手术后的安全性。
2、对于角膜板层裂伤伤口整齐、对合良好、前房存在的患者,可采取保守治疗。
3、术后早期包扎患眼并佩戴亲水角膜接触镜,具有促进角膜上皮愈合、稳定角膜瓣、减轻畏光流泪等不适症状的作用。
病例二男,39岁,双眼第二次LASEK术后40天出现视力下降,双眼结膜充血,角膜瓣下层间弥漫性混浊,角膜上皮轻度水肿。进一步检查发现,裂隙灯下角膜弥漫水肿,角膜厚度: 右453微米,左484微米。地形图:双眼角膜曲率均高于术前,双眼角膜下方局限隆起,下方最高K值:od44.1较上方高5D ;os43.6 较上方高9D 。前节OCT:双眼中央区角膜瓣层间积液。
诊断:(1)双眼角膜层间积液;(2)双眼LASEK术后。
处理:(1)停用糖皮质激素类滴眼液;(2)马来酸塞马洛尔滴眼液2次/日;(3)普拉洛芬滴眼液4次/日;(4)醋甲唑胺片50mg 2次/日;(5)左眼局部轻度加压包扎治疗。治疗40日后,患者双眼视力明显提高。双眼角膜光滑透明,瓣层间水肿基本消退。电脑验光OD -1.37DS/1.62DC X 40°,OS -3.00DS/-0.62DC X 25°。角膜地形图显示角膜曲率降低。前节OCT可见左眼中央区角膜瓣下缝隙消失。

图2.治疗后OCT比较
病例讨论层间积液综合征(interface fluid syndrome, IFS)由Lyle和Jin于1999年首次报道,是一种少见LASIK后并发症。典型的IFS表现包括(1)层间积液:裂隙灯显微镜下即可见的角膜瓣与基质床间明显的液性暗区,多伴有DLK样层间反应,在层间积液长期存在情况下往往伴发上皮植入情况。本例层间积液OCT得到明确肯定,提示OCT在怀疑IFS中起重要作用。(2)眼压增高:这种眼压增高的程度可达到30mmHg至50mmHg水平,而对其应用传统压平眼压计进行中央角膜区眼压的测量却往往得到0mmHg至3mmHg的眼压 。因此IFS情况下对于真实眼内压的测量最好应用笔式眼压计进行周边眼压的监测。